Яичники
Яи́чники
Яичники (ovaria) — парная женская половая железа, расположенная в полости малого таза. В яичнике созревает яйцеклетка, которая выбрасывается в момент овуляции в брюшную полость, и синтезируются гормоны, поступающие непосредственно в кровь.
АНАТОМИЯ
Яичник взрослой женщины (рис. 1) имеет овальную форму, длину 2,5—3,5 см, ширину 1,5—2,5 см, толщину 1—1,5 см, массу 5—8 г. Правый Я. всегда больше левого. Медиальная поверхность Я. обращена в сторону полости малого таза, латеральная — соединена связкой, подвешивающей Я., с боковой стенкой малого таза. Задний край Я. свободный, передний — брыжеечный — фиксирован складкой брюшины (брыжейкой Я.) к заднему листку широкой связки матки. Большая часть Я. брюшиной не покрыта. В области брыжеечного края Я. имеется углубление, через которое проходят сосуды и нервы — ворота Я. Один конец Я. (трубный) подходит к воронке маточной трубы, другой (маточный) соединен с маткой собственной связкой Я. Рядом с Я. между листками широкой связки матки находятся рудиментарные образования — придаток Я. (epoophoron) и околояичник (paroophoron).
Кровь в яичники поступает из яичниковых артерий (ветвей брюшной части аорты) и яичниковых ветвей маточных артерий. Венозная кровь оттекает по одноименным венам, правая яичниковая вена впадает в нижнюю полую вену, левая — в левую почечную вену. Лимфоотток осуществляется в поясничные и крестцовые лимфатические узлы. Я. иннервируются из спинномозговых узлов нижнегрудных и поясничных сегментов, брюшного аортального и нижнего подчревных сплетений.
ГИСТОЛОГИЯ
В зрелом Я. выделяют три четко разграниченные части: ворота, корковое и мозговое вещество. В области ворот Я. вокруг кровеносных и лимфатических сосудов, нервных стволов располагаются соединительнотканные элементы, сеть яичника и хилусные клетки, секретирующие андрогены. К воротам Я. примыкает мозговое вещество, состоящее из рыхлой соединительной ткани, окружающей сосуды и нервы. Над ним находится корковое вещество, занимающее 2/3 объема Я. Оно окружено соединительнотканной белочной оболочкой и покровным эпителием целомического происхождения. Строму коркового вещества образуют соединительнотканные элементы и интерстициальные клетки, секретирующие андрогены. В ней располагаются фолликулы (различной степени зрелости и атретические), желтые и беловатые тела (рис. 2).
В соответствии со стадией развития различают примордиальные, преантральные (первичные), антральные (вторичные) и преовуляторные (третичные) фолликулы (рис. 3). Примордиальные фолликулы имеют диаметр 50 мкм и состоят из ооцита I порядка — яйцеклетки, вступившей в профазу I мейотического деления (см. Половые клетки) — и окружающего его слоя гранулезных клеток. В преантральных фолликулах диаметром 150—200 мкм ооцит I порядка окружен 2—4 слоями гранулезных клеток, расположенных на базальной мембране, вокруг которой находятся единичные текаклетки.
Антральные (вторичные, большие зреющие) фолликулы диаметром 500 мкм имеют содержащую фолликулярную жидкость полость, в которую вдается яйценосный бугорок — ооцит I порядка и окружающие его гранулезные клетки. Число слоев гранулезных клеток в антральных фолликулах больше, чем в преантральных, вокруг базальной мембраны располагается несколько слоев текаклеток. В преовуляторных фолликулах (граафовых), средний диаметр которых равен 20 мм, яйценосный бугорок расположен эксцентрично, гранулезные клетки гипертрофированы, содержат липидные включения, слой текаклеток васкуляризирован. Количество фолликулярной жидкости в преовуляторном фолликуле в 100 раз больше, чем в антральном. В стенке преовуляторного фолликула образуется бессосудистое выпячивание (так называемая стигма), которое разрывается, и яйцеклетка выбрасывается в брюшную полость — овуляция. Во время овуляции заканчивается I мейотическое деление яйцеклетки — образуется ооцит II порядка. Созревание яйцеклетки завершается после окончания II мейотического деления в момент оплодотворения. Если оплодотворения не происходит, яйцеклетка погибает, не закончив деления.
В течение одного менструального цикла заканчивает развитие только один фолликул, его называют доминантным. Фолликулы, не достигшие преовуляторной стадии, подвергаются регрессии (атрезии). На месте овулировавшего фолликула формируется желтое тело, цвет которого обусловлен лютеинизацией гранулезных клеток — накоплением в них липидных включений. Если оплодотворение не произошло, желтое тело замещается соединительной тканью, в результате чего образуется беловатое тело. На белочной оболочке Я. в месте разрыва фолликула формируются рубцы.
ОНТОГЕНЕЗ И ФИЗИОЛОГИЯ
Первичные гонады закладываются у зародыша на 3-й нед. развития на внутренней поверхности первичных почек. До 6—7-й нед. гонады не имеют половых различий (индифферентная стадия) и состоят из наружного (коркового) эпителиального слоя внутреннего (мозгового) мезенхимального слоя, оогонии — первичные женские половые клетки — располагаются в основном в мозговом слое. С 7—8-й нед. внутриутробного развития у зародыша, имеющего женский набор половых хромосом (XX), начинается дифференцировка первичных гонад в яичники: мозговой слой их истончается, толщина коркового слоя увеличивается, в него перемещаются оогонии. Оогонии интенсивно размножаются путем митоза. В их ядрах происходят процессы, подготавливающие редукцию генетического материала, в результате чего образуются ооциты I порядка. С 12-й нед. вокруг ооцитов I порядка из мезенхимы образуются первичные гранулезные клетки — формируются примордиальные фолликулы. В дальнейшем единичные примордиальные фолликулы развиваются до антральных. Число примордиальных фолликулов достигает максимума у плода 28 нед. В последующие периоды онтогенеза (до 5-го года постменопаузы) 98—99% фолликулов подвергаются атрезии. К 20-й нед. внутриутробного развития образуется белочная оболочка Я., к 25-й нед. формирование морфологическая структур Я. в основном заканчивается.
Я. новорожденной девочки имеет веретенообразную форму, массу 0,3—0,5 г, длину 1,5 см, ширину 0,5 см и толщину 0,1 см, поверхность его гладкая. В корковом слое содержится 700 тыс. — 1 млн. примордиальных фолликулов. Единичные фолликулы достигают антральной и даже преовуляторной стадии. Процесс созревания фолликулов носит хаотический характер.
К 8—10-му году жизни масса Я. достигает 2 г, количество примордиальных фолликулов уменьшается до 300—400 тыс. Значительное число фолликулов достигает антральной и преовуляторной стадии, но овуляции не происходит. С 12—14 лет начинаются циклические процессы роста, созревания фолликулов, овуляции, образования желтого тела, повторяющиеся через 21—32 дня, чаще через 28 дней (см. Менструальный цикл). Частота овуляторных менструальных циклов в первый год после менархе достигает 60—75%, к 16—18 г. — 92—98%. К концу периода полового созревания масса Я. увеличивается до 5—8 г за счет созревания фолликулов, число примордиальных фолликулов уменьшается до 150—100 тыс.
В репродуктивном периоде жизни (16—45 лет) процессы роста, созревания фолликулов и образования желтого тела имеют четкий циклический характер. Овуляция происходит в середине менструального цикла — в большинстве случаев на 13—14-й день от начала развития доминантного фолликула. В полость лопнувшего фолликула врастают капилляры, проникают фибробласты, гранулезные клетки подвергаются лютеинизации. Желтое тело достигает расцвета через 7 дней после овуляции, в последующие 7 дней оно замещается соединительной тканью. С 40 лет увеличивается частота менструальных циклов без овуляции, циклов с образованием неполноценного желтого тела, лютеинизацией гранулезных клеток неовулировавшего фолликула.
В пременопаузе (в возрасте 45—50 лет) преобладают ановуляторные менструальные циклы и циклы с персистенцией неовулировавшего фолликула; процессы атрезии фолликулов усиливаются, число примордиальных фолликулов уменьшается до нескольких тысяч. В постменопаузе размеры Я. уменьшаются, масса его составляет около 3 г, белочная оболочка сморщивается, корковое вещество истончается, интерстициальные клетки замещаются соединительной тканью. В течение 5 лет после менопаузы в Я. еще обнаруживаются единичные примордиальные и атрезирующиеся фолликулы.
В первые 8 нед. беременности желтое тело увеличивается за счет васкуляризации, гипертрофии и лютеинизации гранулезных клеток, на 8-й нед. беременности по размерам оно в 3 раза превосходит желтое тело, образующееся во время менструального цикла. После 8 недель беременности начинается медленная регрессия желтого тела, к моменту родов оно в 3 раза меньше желтого тела в стадии расцвета. Созревание фолликулов прекращается в начале I триместра беременности, они подвергаются атрезии на стадии антрального фолликула, при этом гранулезные клетки лютеинизируются.
Основными гормонами Я. являются эстрогены, прогестерон и андрогены (см. Половые гормоны). Все они синтезируются из холестерина под влиянием определенных ферментов. Местом синтеза андрогенов в Я. являются текаклетки, небольшое количество этих гормонов образуется в интерстициальных клетках стромы коркового вещества Я. В зрелом Я. андрогены являются промежуточным продуктом на пути синтеза эстрогенов. Из андрогенов (тестостерона и андростендиона) в гранулезных клетках доминантного фолликула образуются эстрогены (эстрадиол и эстрон соответственно). Прогестерон вырабатывается в лютеинизированных гранулезных клетках желтого тела.
Эстрогены обладают широким спектром биологического действия: способствуют росту и развитию наружных и внутренних половых органов, в пубертатном периоде стимулируют рост молочных желез, рост и созревание костей, обеспечивают формирование скелета и перераспределение жировой ткани по женскому типу. Андрогены способствуют росту и созреванию костей, оволосению лобка и подмышечных впадин. Эстрогены и прогестерон вызывают циклические изменения в слизистой оболочке матки и влагалища, эпителии молочных желез. Прогестерону принадлежит определяющая роль в подготовке матки и молочных желез к беременности, родам и лактации. Половые гормоны участвуют в водном и электролитном обмене. Эстрогены и прогестерон обладают выраженным иммунодепрессивным свойством.
Гормональная функция Я. меняется в разные периоды онтогенеза и определяется степенью морфологической зрелости Я. и системы, регулирующей его гормональную функцию. В Я. плода образуется ничтожное количество эстрогенов и андрогенов. После рождения до начала периода полового созревания (8—10 лет) продукция этих гормонов очень мала, содержание их в плазме крови соответствует порогу чувствительности радиоиммунологического метода. В пубертатном периоде, когда начинаются циклические процессы роста и созревания фолликулов, синтез эстрогенов и андрогенов увеличивается. С началом процессов овуляции и образования желтого тела в Я. секретируется прогестерон.
В репродуктивном периоде гормональная функция Я. достигает расцвета, синтез половых гормонов имеет четко выраженный циклический характер и зависит от фазы менструального цикла (см. табл. 2 к статье Гинекологическое обследование).
В пременопаузе образование эстрогенов и прогестерона снижается, т.к. большинство фолликулов не достигает преовуляторной стадии, увеличивается число ановуляторных менструальных циклов и циклов с неполноценным желтым телом. В постменопаузе эстрогены (преимущественно эстрон) синтезируются в небольшом количестве вне Я. — в жировой ткани, содержание их в плазме крови ниже базального уровня) женщин репродуктивного возраста. Концентрация прогестерона в плазме крови в постменопаузе стабильно низкая, он синтезируется в коре надпочечников.
Секреция эстрогенов и прогестерона в первые 6—8 нед. беременности в Я. резко возрастает, затем снижается, и гормональное «обеспечение» беременности с 12—14 нед. осуществляется плацентой (Плацента).
Помимо половых гормонов в Я. образуются ингибин — гормон белковой природы, тормозящий выделение фоллитропина из передней доли гипофиза, и релаксин — биологически активное вещество, расслабляющее миометрий. В клетках желтого тела обнаружен окситоцин, оказывающий лютеолитическое действие и способствующий инволюции желтого тела. В Я. образуются также простагландины, которые участвуют в овуляции, обеспечивая разрыв стенки фолликула.
Регуляция гормональной функции Я. осуществляется сложной многокомпонентной нейроэндокринной системой, включающей нейротрансмиттеры — передатчики нервных импульсов из высших отделов ц.н.с. (эндогенные опиаты, дофамин, норадреналин, серотонин); рилизинг-гормоны или гонадолиберины (люлиберин-рилизинг-гормон лютропина, фоллиберин — рилизинг-гормон фоллитропина), секретируемые нервными клетками гипоталамуса и стимулирующие выделение из передней доли гипофиза гонадотропных гормонов: гонадотропные гормоны (лютропин и фоллитропин) и пролактин, гормоны яичника, прежде всего эстрадиол, в зависимости от количества которого стимулируется или тормозится выделение гонадолиберинов из гипоталамуса и гонадотропных гормонов из передней доли гипофиза по механизму обратной связи, рецепторы к половым и гонадотропным гормонам в клетках и тканях репродуктивной системы (в т.ч. рецепторы лютропина на мембране текаклеток и рецепторы фоллитропина на мембране гранулезных клеток); стероидсвязывающие глобулины — особые белки плазмы, контролирующие доступ гормонов к их рецепторам (рецепторы взаимодействуют только с гормонами, не связанными со специфическими глобулинами).
Гонадолиберины, выделяющиеся из срединной области гипоталамуса в цирхоральном (часовом) ритме, по отросткам нервных клеток поступают в воротные вены гипофиза и с кровью достигают его передней доли. Под влиянием гонадолиберинов из гипофиза в определенном ритме выделяются гонадотропные гормоны (лютропин и фоллитропин) с максимумом (овуляторный пик) в момент наибольшего содержания эстрадиола в преовуляторном фолликуле. Гонадолиберины способствуют также увеличению выработки ингибина в фолликулах, тормозящего выделение фоллитропина; образованию прогестерона и уменьшению синтеза эстрадиола в гранулезных клетках овулировавшего фолликула, что вновь стимулирует выделение гонадотропных гормонов.
МЕТОДЫ ИССЛЕДОВАНИЯ
В первую очередь изучают анамнез. Выясняют, в каком возрасте возникла первая менструация (менархе), как проходило становление менструального цикла. Важное значение имеют сведения, касающиеся детородной функции. При общем осмотре обращают внимание на характер телосложения и оволосения, развитие молочных желез. Пальпируя молочные железы, устанавливают наличие или отсутствие галактореи. Гинекологическое исследование включает осмотр наружных половых органов (строение, степень развития); влагалищно-брюшностеночное и прямокишечно-брюшностеночное исследования, которые позволяют при тонкой брюшной стенке определить величину, форму, консистенцию, подвижность Я.
Для выяснения функционального состояния Я. определяют содержание лютропина, фоллитропина, пролактина, эстрогенов, прогестерона, андрогенов в плазме крови с помощью радиоиммунологического метода; количество эстрогенов, продуктов разрушения андрогенов (17-кетостероиды) и прогестерона (прегнандиол) в суточной моче; проводят тесты функциональной диагностики (см. Гинекологическое обследование); исследование базальной (ректальной) температуры, определение кариопикнотического индекса, растяжимости нити шеечной слизи, симптома зрачка и др. В ряде случаев концентрацию гормонов в крови исследуют до и после введения фармакологических препаратов, стимулирующих или подавляющих функцию гипоталамуса, гипофиза, яичников.
Определить величину, структуру и положение Я. позволяет ультразвуковое сканирование (см Ультразвуковая диагностика). Этот метод дает возможность также проследить в динамике рост доминантного фолликула и косвенно судить о произошедшей овуляции по исчезновению изображения фолликула и появлению уровня жидкости (эхонегативной полоски) в позадиматочном пространстве. При лапароскопии (Лапароскопия) можно визуально оценить состояние Я. и произвести биопсию. Рентгенологическое исследование в условиях пневмоперитонеума, позволяющее уточнить размеры Я. и матки и определить их соотношение, в настоящее время применяется редко в связи с внедрением в клиническую практику высокоинформативного и неинвазивного ультразвукового метода.
ПАТОЛОГИЯ
Наиболее частыми симптомами патологии Я. являются нарушение полового созревания (Половое созревание), Аменорея, Дисфункциональные маточные кровотечения, Бесплодие, избыточное оволосение, ожирение, боли в низу живота.
Различают пороки развития, нарушения функции Я., опухоли и опухолевидные процессы яичников. Наблюдается также Апоплексия яичника.
Пороки развития
Наибольшее значение в клинической практике имеет дисгенезия гонад — глубокое недоразвитие половых желез (гонад) вследствие количественной и (или) качественной патологии половых хромосом. В зависимости от характера нарушения хромосомного набора (кариотипа), особенностей фенотипа и строения гонад (по данным ультразвукового исследования, лапароскопии и биопсии) выделяют 4 формы дисгенезии гонад: типичную, чистую, стертую и смешанную.
Типичная форма дисгенезии гонад (см. Шерешевского — Тернера синдром) чаще развивается при кариотипе 45Х.
Чистая форма дисгенезии гонад возникает при кариотипе 46ХХ или 46XY. Половые железы представляют собой фиброзные тяжи с элементами стромы. Телосложение больных интерсексуальное, вторичные половые признаки отсутствуют, рост обычный. Пороков развития, характерных для типичной формы дисгенезии гонад, нет. Наружные и внутренние половые органы недоразвиты.
Стертая форма дисгенезии гонад наблюдается при кариотипе 45Х/46ХХ. Половые железы представляют собой резко недоразвитые Я. (обычно не более 1,5 см в длину и 1 см в ширину), состоящие из соединительной ткани, элементов стромы, единичных примордиальных и преантральных фолликулов. Рост больных в пределах нормы, телосложение интерсексуальное, молочные железы гипопластичны, оволосение лобка и подмышечных впадин очень скудное. Наружные половые органы, влагалище и матка недоразвиты.
Смешанная форма дисгенезии гонад возникает при кариотипе 45X/46XY. Половые железы представлены с одной стороны фиброзным тяжем, подобным тому, который имеется у больных с типичной формой дисгенезии гонад, с другой стороны — недоразвитыми элементами яичка. Телосложение больных чаще интерсексуальное. Нередко встречаются пороки развития, характерные для типичной формы дисгенезии гонад. Наружные и внутренние половые органы недоразвиты, клитор увеличен, оволосение лобка и подмышечных впадин скудное.
Для подтверждения диагноза дисгенезии гонад и уточнения ее формы проводят генетическое исследование, ультразвуковое сканирование органов малого таза, лапароскопию и биопсию половых желез.
При чистой и смешанной формах дисгенезии гонад в связи с высоким риском развития злокачественной опухоли показано удаление половых желез. С заместительной целью, а также для предупреждения обменно-трофических нарушений при чистой, стертой и смешанной формах дисгенезии гонад проводится циклическая гормонотерапия, в т.ч. и после операции, по тем же принципам, что и при синдроме Шерешевского — Тернера.
Нарушения функции
Различают ановуляцию, синдромы истощения и рефрактерных Я.; ятрогенные расстройства функции яичников.
Ановуляция встречается наиболее часто. Возникает вследствие расстройства любого из звеньев системы, регулирующей функцию Я.: коры головного мозга, гипоталамуса, гипофиза и др. Ановуляция может быть связана с такими нарушениями роста и созревания фолликула, как, атрезия фолликулов, не достигших преовуляторной стадии; персистенция фолликула — продолжение роста неовулировавшего фолликула до 30—40 мм в диаметре с накоплением фолликулярной жидкости; кистозная атрезия фолликулов с образованием поликистозных яичников (Поликистозные яичники), лютеинизация неовулировавшего фолликула. При атрезии (в т.ч. кистозной) и персистенции фолликула в нем резко снижается синтез прогестерона. Образование эстрогенов при атрезии фолликулов уменьшается, при персистенции фолликулов — возрастает по мере роста фолликула. При кистозной атрезии фолликулов в поликистозных Я. увеличивается синтез андрогенов.
Клинически ановуляция проявляется бесплодием и расстройствами менструального цикла — аменореей, ациклическими маточными кровотечениями. При кистозной атрезии фолликулов наряду с нарушением менструального цикла и бесплодием нередко развиваются гирсутизм и ожирение.
Для подтверждения ановуляции проводят тесты функциональной диагностики, ультразвуковое исследование Я., лапароскопию. Лечебная тактика при ановуляции — см. Аменорея, Бесплодие, Дисфункциональные маточные кровотечения, Поликистозные яичники.
Синдром истощения яичников (преждевременный климакс) характеризуется интенсивной массовой атрезией фолликулов у женщин в возрасте до 35—38 лет. Возникает при воздействии различных неблагоприятных факторов (инфекция, интоксикация, голодание, стресс), возможно на фоне врожденной неполноценности фолликулярного аппарата Я. Размеры Я. уменьшаются, белочная оболочка сморщивается, в корковом веществе остаются единичные примордиальные фолликулы.
Клинически синдром истощения Я. проявляется вторичной аменореей, бесплодием, а также потливостью, приливами жара к голове и верхней половине туловища, сердцебиением и другими признаками, свойственными климактерическому синдрому (Климактерический синдром).
Диагноз подтверждают результаты гормонального исследования (значительное повышение содержания в крови гонадотропных гормонов), лапароскопии и биопсии (фолликулы в биоптате Я. обычно отсутствуют). Проводится заместительная циклическая терапия препаратами гормонов Я., однако современными средствами гормональную и генеративную функцию Я. восстановить не удается.
Синдром рефрактерных яичников — состояние, при котором Я. нечувствительны к воздействию гонадотропных гормонов, — встречается редко, у женщин третьего десятилетия жизни. Патогенез изучен недостаточно. Наиболее распространена аутоиммунная теория, согласно которой рецепторы гонадотропных гормонов в Я. блокируются специфическими аутоантителами. У больных отмечаются вторичная аменорея, бесплодие, редкие приливы жара. Диагноз представляет значительные трудности. Его подтверждают данные лапароскопии и гистологического исследования биоптата Я. (макро- и микроскопически Я. не изменены, в биоптате обнаруживают в основном примордиальные и преантральные фолликулы, преовуляторные фолликулы и желтые тела отсутствуют), незначительное повышение уровня гонадотропных гормонов в крови.
Лечение препаратами, стимулирующими функцию Я., как правило, не эффективно. Проводится циклическая гормональная заместительная терапия. В ряде случаев удается восстановить менструальный цикл.
Ятрогенные нарушения функции яичников включают синдромы гиперстимуляции и гиперторможения Я. Синдром гиперстимуляции Я. возникает вследствие передозировки препаратов, стимулирующих овуляцию (гонадотропные препараты, кломифенцитрат), в первые 2—3 дня после отмены или на фоне их применения. Я. увеличиваются в 3—5 раз. В их ткани образуются множественные фолликулярные кисты и кисты желтых тел с геморрагическим содержимым, происходит резкий отек стромы Я. с очагами некроза и кровоизлияниями, возможны надрывы и разрывы белочной оболочки яичника.
Клинически синдром гиперстимуляции Я. проявляется симптомокомплексом острого живота (Острый живот): тошнотой, рвотой, болью в низу живота, слабостью, тахикардией и др. В тяжелых случаях в брюшной, плевральной полостях и даже в полости перикарда скапливается жидкость, наблюдается анурия.
Больные подлежат срочной госпитализации. В стационарных условиях внутривенно вводят средства, удерживающие жидкость в кровяном русле (плазму, протеин, альбумин), низкомолекулярные декстраны, гемодез. Назначают глюкокортикоидные и антигистаминные препараты, при повышении вязкости крови — антикоагулянты. Появление симптомов внутрибрюшного кровотечения вследствие разрыва Я. или его кисты служит показанием к операции — резекции Я. с максимальным сохранением его ткани. Прогноз при своевременном адекватном лечении благоприятный — функция Я. восстанавливается.
Профилактика синдрома гиперстимуляции Я. включает тщательный отбор больных, подлежащих лечению гонадотропными препаратами и кломифенцитратом; индивидуальный подбор доз; динамическое наблюдение в процессе лечения за размерами доминантного фолликула с помощью ультразвукового исследования (диаметр фолликула не должен превышать 21 мм); периодический контроль за содержанием лютропина в крови (не должно быть выше показателей овуляторного пика), а также за концентрацией эстрадиола в крови и эстрогенов в моче (допустимо превышение соответствующих показателей овулярного пика не более чем в 11/2—2 раза).
Синдром гиперторможения Я. характеризуется подавлением фолликулогенеза и овуляции при длительном приеме с контрацептивной или лечебной целью эстроген-гестагенных препаратов, обладающих антигонадотропными свойствами. Я. несколько уменьшаются, незначительно утолщается их белочная оболочка, в корковом веществе зрелые фолликулы и желтые тела не определяются.
Менструации прекращаются, иногда возникнет галакторея. Диагноз подтверждают данные гормонального исследования, снижение уровня гонодотропных гормонов, повышение содержания пролактина и резкое уменьшение уровня прогестерона в крови.
При развитии синдрома гиперторможения Я. эстроген-гестагенные препараты отменяют. Как правило, в течение 2—3 мес. после окончания их приема функция Я. спонтанно восстанавливается Если аменорея сохраняется более длительно, назначают средства, усиливающие секрецию гонадотропных гормонов (кломифенцитрат), или гонадотропные препараты (пергонал, хорионический гонадотропин), стимулирующие фолликулогенез и овуляцию. При галакторее, обусловленной гиперпролактинемией, после исключения пролактиномы (опухоли гипофиза) рекомендуют прием бромокриптина (парлодела), подавляющего выделение пролактина. Прогноз благоприятный. Гормональная и генеративная функции яичников восстанавливаются более чем у половины женщин.
Профилактика синдрома гиперторможения Я. заключается в тщательном подборе препаратов для гормональной контрацепции. Предпочтительнее использовать эстроген-гестагенные контрацептивы, содержащие не более 0,03—0,035 мг эстрогенов, а также двух- и трехфазные препараты.
Опухоли и опухолевидные процессы
Ни в одном органе человеческого тела не существует такого гистогенетического многообразия опухолей, как в яичнике. В настоящее время принята гистологическая классификация опухолей, предложенная экспертами ВОЗ С.Ф. Серовым, Скалли (R.Е. Scully) и Собином (L. Sobin), включающая и опухолевидные процессы.
Гистологическая классификация опухолей яичников
(С.Ф. Серов, Скалли, Собин, 1977, с сокращениями)
I. Эпителиальные опухоли
А. Серозные опухоли (доброкачественные, пограничные, злокачественные).
Б. Муцинозные опухоли (доброкачественные, пограничные, злокачественные)
В. Эндометриоидные опухоли (доброкачественные, пограничные, злокачественные).
Г. Светлоклеточные, или мезонефроидные, опухоли (доброкачественные, пограничные, злокачественные)
Д. Опухоли Бреннера (доброкачественные, пограничные, злокачественные)
Е. Смешанные эпителиальные опухоли (доброкачественные, пограничные, злокачественные)
II. Опухоли стромы полового тяжа
А. Гранулезо-стромально-клеточные
1. Гранулезоклеточная
2. Текомы-фибромы (текома, фиброма, неклассифицируемые опухоли)
3. Смешанные
Б. Андробластомы (опухоли из клеток Сертоли и Лейдига — производных мезенхимы)
1. Высокодифференцированные
2. Промежуточной дифференцировки
3. Низкодифференцированные
4. С гетерологическими элементами
В. Гинандробластома
III. Липидно-клеточные опухоли
IV. Герминогенные опухоли
А. Дистерминома
Б. Опухоль эндодермального синуса
В. Эмбриональная карцинома
Г. Полиэмбриома
Д. Хорионэпителиома
Е. Тератомы (незрелые, зрелые)
Ж. Смешанные герминогенные опухоли
V. Гонадобластома (чистая, смешанная с герми-ногенными опухолями)
VI. Опухоли мягких тканей, неспецифичные для яичников
VII. Неклассифицированные опухоли
VIII. Вторичные (метастатические) опухоли
IX. Опухолевидные процессы
А. Лютеома беременности
Б. Гиперплазия стромы яичника и гипертекоз
В. Массивный отек яичника
Г. Фолликулярная киста и киста желтого тела
Д. Множественные фолликулярные кисты (поликистозные яичники)
Е. Множественные лютеинизированные фолликулярные кисты и (или) желтые тела
Ж. Эндометриоз
З. Поверхностные эпителиальные кисты-включения
И. Простые кисты
К. Воспалительные процессы
Л. Паровариальные кисты
ОПУХОЛИ
Большинство опухолей Я. являются эпителиальными. Из других опухолей чаще встречаются герминогенные и опухоли стромы полового тяжа, обладающие гормональной активностью. Нередко в Я. развиваются метастатические опухоли.
Эпителиальные опухоли
Доброкачественные эпителиальные опухоли — наиболее распространенные опухоли Я. Особенно часто встречаются серозные и муцинозные эпителиальные опухоли, которые в клинической практике называют кистомами. Морфологически различают гладкостенные и папиллярные кистомы. Гладкостенная серозная кистома (серозная цистаденома, цилиоэпителиальная кистома) представляет собой шаровидное одно- или многокамерное образование с тонкими стенками, содержащее светлую опалесцирующую жидкость, выстланное изнутри мерцательным эпителием. Как правило, опухоль односторонняя, небольшая, но встречаются опухоли, масса которых достигает нескольких килограммов (рис. 4).
Папиллярная серозная кистома (папиллярная серозная цистаденома) отличается от гладкостенной наличием сосочковых разрастаний на внутренней поверхности, а иногда и снаружи. Нередко поражаются оба Я., возникают сращения с соседними органами, асцит. Серозные кистомы развиваются чаще в пре- и постменопаузе.
Муцинозные кистомы получили свое название из-за слизеподобного содержимого. Опухоли, как правило, многокамерные, имеют дольчатую поверхность за счет выбухающих отдельных камер, могут достигать больших размеров (рис. 5). При папиллярных муцинозных кистомах с разрастанием сосочков на поверхности опухоли нередко возникает асцит. Муцинозные кистомы наблюдаются обычно в возрасте 40— 60 лет, папиллярные опухоли — в постменопаузе.
Опухоль Бреннера состоит из соединительной ткани Я. и располагающихся в ней различной формы участков эпителиальных клеток. Развивается, как правило, в пре- и постменопаузе. Другие формы эпителиальных доброкачественных опухолей — эндометриоидные (морфологически сходные с опухолями эндометрия), светлоклеточные (в состав которых входят светлые клетки, содержащие гликоген) и смешанные — встречаются крайне редко.
Клинические проявления доброкачественных эпителиальных опухолей Я. зависят в основном от величины и расположения опухоли. Опухоли даже небольшого размера вызывают чувство тяжести и боли в низу живота. При сдавлении мочевого пузыря и кишечника нарушаются мочеиспускание и дефекация. Для некоторых опухолей характерен асцит.
Частым осложнением является перекрут ножки опухоли Я. Ножку опухоли образуют растянутые связки (связка, подвешивающая Я., собственная связка Я., часть заднего листка широкой связки матки), в которых проходят яичниковая артерия и ветви, соединяющие ее с маточной артерией, лимфатические сосуды и нервы, нередко в ножку опухоли входит и растянутая маточная труба. Перекрут ножки опухоли Я. происходит при резких движениях, перемене положения тела, физическом напряжении, часто во время беременности, в послеродовом периоде. Перекрут может быть полным или частичным. При полном перекруте резко нарушается кровообращение в опухоли, возникают кровоизлияния и некрозы, что сопровождается появлением симптомов острого живота: внезапной резкой боли в животе, тошноты, рвоты, напряжения мышц передней брюшной стенки, повышения температуры тела, бледности, холодного пота, тахикардии. Опухоль увеличивается в размерах, возможны ее разрыв, инфицирование с развитием Перитонита. Частичный перекрут ножки опухоли протекает с менее выраженными симптомами, интенсивность которых зависит от степени происходящих в опухоли в результате нарушения кровоснабжения изменений. Перифокальное воспаление может привести к сращению опухоли с окружающими органами и тканями.
Разрыв капсулы опухоли Я. наблюдается реже, иногда он возникает в результате травмы, грубого гинекологического исследования. Симптомами разрыва капсулы опухоли Я. являются внезапные боли в животе, шок, обусловленные внутрибрюшным кровотечением.
Озлокачествляются наиболее часто серозные папиллярные кистомы. реже муцинозные папиллярные.
Диагноз опухоли Я. устанавливают на основании данных гинекологического, ультразвукового и гистологического исследований. При гинекологическом исследовании определяют увеличенный Я. Большую помощь в диагностике, особенно при небольших опухолях Я., оказывает ультразвуковое исследование, позволяющее точно установить размеры опухоли, толщину капсулы, наличие камер и папиллярных разрастаний. Окончательно доброкачественный характер опухоли подтверждают результаты биопсии. В диагностических центрах применяются специальные исследования с целью дооперационной дифференциальной диагностики доброкачественных и злокачественных опухолей яичника.
Лечение доброкачественных эпителиальных опухолей Я. оперативное, т.к. независимо от размера опухоли существует опасность озлокачествления. Во время операции проводится срочное гистологическое исследование опухолевой ткани. При серозной гладкостенной кистоме объем операции зависит от возраста больной: у молодых женщин допустимо вылущивание опухоли с оставлением здоровой ткани Я., в постменопаузе необходима пангистерэктомия — удаление матки и ее придатков. При серозных папиллярных кистомах, муцинозных кистомах и опухоли Бреннера пораженный Я. у женщин репродуктивного возраста удаляют, в постменопаузе удаляют матку и ее придатки. При перекруте ножки опухоли Я. или разрыве капсулы опухоли операция проводится в экстренном порядке.
Прогноз определяют после гистологического исследования опухоли, при своевременной операции он благоприятный. Женщины, перенесшие операции по поводу серозных папиллярных кистом Я., должны наблюдаться гинекологом.
Злокачественные эпителиальные опухоли (рак). В экономически развитых странах Европы и Северной Америки показатель заболеваемости раком Я. занимает второе место в структуре заболеваемости злокачественными опухолями женских половых органов, а показатель смертности от рака Я. выше, чем от рака шейки и тела матки, вместе взятых. Рак Я. развивается преимущественно у женщин конца 4-го и всего 5-го десятилетия жизни.
Патогенез рака Я. до конца не изучен, однако результаты многочисленных экспериментальных, эпидемиологических, клинических и эндокринологических исследований явились основанием для гипотезы о гормональной зависимости этой опухоли. У больных раком Я. выявляют повышенный уровень гонадотропных гормонов и эстрогенов в крови, дефицит прогестерона. В цистаденокарциномах Я., особенно в эндометриоидных высокодифференцированных опухолях, часто определяются цитоплазматические рецепторы эстрадиола и прогестерона, количество которых определяет чувствительность опухолей к терапии синтетическими прогестинами и антиэстрогенами. Рак Я. может сочетаться с карциномами эндометрия, молочной железы и правой половины толстой кишки (первично-множественный рак). В семьях больных раком яичников, эндометрия, молочной железы и толстой кишки отмечается наследственная предрасположенность к этим опухолям.
Риск развития рака Я. высок у женщин с нарушениями менструального цикла, бесплодием, маточными кровотечениями в период постменопаузы, длительно существующими кистами Я., миомами матки, хроническими воспалительными заболеваниями придатков матки, а также у оперированных в пре- или постменопаузе по поводу доброкачественных опухолей внутренних половых органов с оставлением одного или обоих яичников.
Гистотип злокачественных эпителиальных опухолей Я. может быть различным. Более 90% всех злокачественных опухолей Я. составляют серозные, муцинозные и эндометриоидные опухоли. Рак Я. отличается агрессивностью, быстрым ростом и универсальным характером метастазирования. Преобладает имплантационный путь распространения опухоли — метастазирование по париетальной и висцеральной брюшине, в прямокишечно-маточное углубление, большой сальник и плевру с развитием карциноматозного асцита и гидроторакса. Лимфогенные метастазы (главным образом в лимфатических узлах, расположенных вокруг брюшной части аорты и в подвздошных лимфатических узлах) выявляются у 30—35% первичных больных. Гематогенные метастазы в легких и печени определяются сравнительно редко, только на фоне обширной имплантационной и лимфогенной диссеминации.
Для оценки степени распространения рака Я. пользуются классификацией по стадиям, предложенной Международной федерацией гинекологов и акушеров (FIGO), и классификацией по системе TNM.
Классификация рака яичников, предложенная Международной федерацией гинекологов и акушеров (пересмотр 1988 г.)
Стадия I — опухоль ограничена яичниками.
Стадия Ia — опухоль ограничена одним яичником, асцита нет, капсула интактна (i) — прорастание капсулы и (или) ее разрыв.
Стадия Iv — опухоль ограничена обоими яичниками, капсула интактна.
Стадия Ic — опухоль ограничена одним или обоими яичниками, имеется прорастание капсулы и (или) ее разрыв и (или) определяется асцит либо обнаруживаются раковые клетки в смыве из брюшной полости.
Стадия II — опухоль поражает один или оба яичника с распространением на область таза.
Стадия IIa — распространение и (или) метастазы в матке и (или) маточных трубах.
Стадия llb — распространение на другие ткани таза.
Стадия IIc — распространение такое же, как при стадии IIa или llv, но имеется асцит или определяются раковые клетки в смыве из брюшной полости.
Стадия III — распространение на один или оба яичника с метастазами по брюшине за пределами таза и (или) метастазы в забрюшинных или паховых лимфатических узлах, большом сальнике.
Стадия IV — распространение на один или оба яичника с отдаленными метастазами, в т.ч. в паренхиме печени; наличие выпота в плевральной полости, в котором при цитологическом исследовании определяются раковые клетки.
Классификация рака яичников по системе TNM (пересмотр 1981 г.)
Т — первичная опухоль
Т0 — первичная опухоль не определяется
Т1 — опухоль ограничена яичниками:
Т1а — опухоль ограничена одним яичником, асцита нет
Т1а1 — на поверхности яичника опухоли нет, капсула не поражена
Т1а2 — опухоль на поверхности яичника и (или) нарушение целости капсулы
T1v — опухоль ограничена двумя яичниками, асцита нет:
T1v1 — на поверхности яичников опухоли нет, капсула не поражена
T1v2 — опухоль на поверхности одного или обоих яичников и (или) поражена капсула
T1c — опухоль ограничена одним или двумя яичниками, а в асцитической жидкости или смыве из брюшной полости имеются злокачественные клетки
Т2 — опухоль поражает один или оба яичника и распространяется на таз:
Т2а — опухоль с распространением и (или) метастазами в матку и (или) одну или обе маточные трубы, но без вовлечения висцеральной брюшины и без асцита
T2v — опухоль распространяется на другие ткани таза и (или) поражает висцеральную брюшину, но асцит отсутствует
Т2с — опухоль распространяется на матку и (или) на одну или обе маточные трубы, другие ткани таза; в асцитической жидкости или смыве из брюшной полости определяются злокачественные клетки
Т3 — опухоль поражает один или оба яичника, распространяется на тонкую кишку или сальник, ограничена малым тазом или имеются внутрибрюшинные метастазы за пределами малого таза или в лимфатических узлах забрюшинного пространства
N — регионарные лимфатические узлы
N0 — нет признаков поражения регионарных лимфатических узлов
N1 — имеется поражение регионарных лимфатических узлов
Nx — недостаточно данных для оценки состояния регионарных лимфатических узлов
М — отдаленные метастазы
М0 — нет признаков отдаленных метастазов
М1 — имеются отдаленные метастазы
Мх — недостаточно данных для определения отдаленных метастазов
Рак Я. может в течение некоторого времени протекать малосимптомно. Возможны слабость, боли в гипогастральной области. По мере прогрессирования опухолевого процесса появляются признаки асцита (увеличение живота), гидроторакса (одышка), нарушается функция кишечника, снижается диурез, ухудшается общее состояние. При гинекологическом исследовании в ранних стадиях развития опухоли может быть выявлено небольшое увеличение одного или обоих яичников. В поздних стадиях в области придатков матки (в 70% случаев поражение билатеральное) определяются опухолевые массы неоднородной консистенции, плотные, безболезненные: подвижность придатков матки ограничена за счет фиксации и спаек, в прямокишечно-маточном углублении пальпируется опухоль.
Диагностика рака Я. на ранних стадиях его развития затруднительна. Во всем мире 70—75% впервые выявленных больных составляют лица с III и IV стадиями болезни. Трудности диагностики связаны с малосимптомным течением рака Я., отсутствием патогномоничных признаков, недооценкой имеющихся симптомов больными и врачами. Асцит нередко ошибочно расценивают как проявление сердечной или печеночной недостаточности, гидроторакс — как следствие плеврита, выбухание в пупочной области (метастазы) принимают за пупочную грыжу. Гинекологи иногда месяцами наблюдают больных раком Я., принимая её за воспаление придатков матки или (при сращении опухоли с маткой) за субсерозную миому матки. Частота ошибочных заключений возрастает, если не проводится прямокишечно-влагалищное исследование.
Большую помощь в ранней диагностике рака Я. оказывает ультразвуковое исследование органов таза. При обнаружении небольшого увеличения Я. (более 4 см в ювенильном периоде и постменопаузе, более 5 см в репродуктивном возрасте) показано тщательное обследование, включающее пункцию прямокишечно-маточного углубления с последующим цитологическим исследованием пунктата, лапароскопию и лапаротомию (см. Живот). При лапаротомии проводят экспресс-биопсию для уточнения гистотипа опухоли, тщательную ревизию органов таза и брюшной полости, в т. ч большого сальника, печени и диафрагмы, для определения степени распространения процесса. В специализированных научно-исследовательских центрах для диагностики рака Я. используют также компьютерную томографию (Томография) и ЯРМ-интроскопию (см. Ядерный магнитный резонанс). Предложенный в последние годы иммунологический метод ранней диагностики рака Я. путем определения в крови антигена СА 125 недостаточно чувствителен и специфичен, поэтому не может считаться надежным скрининг-тестом. Однако если до лечения определялась высокая концентрация указанного антигена, то исследование его уровня после операции или химиотерапии позволяет судить о наступлении ремиссии или о прогрессировании болезни.
Перед операцией рекомендуются рентгенография органов грудной клетки, внутривенная урография, эхография таза, печени и почек, фиброгастроскопия или рентгеноскопия желудка, ректороманоскопия, колоноскопия, рентгенологическое исследование толстой кишки после введения сульфата бария.
Лечение рака Я. заключается в индивидуализированном применении хирургических, химиотерапевтических, лучевых, а в последние годы — гормональных и иммунотерапевтических методов. Лечение больных раком яичника I и II стадий начинается с операции (обязательны продольный разрез передней брюшной стенки и тщательная ревизия органов таза и брюшной полости). Оптимальной операцией является удаление матки, ее придатков и большого сальника. После операции показана химиотерапия. В некоторых клиниках с успехом применяют лучевую терапию (Лучевая терапия) — дистанционное облучение таза.
При раке яичника III и IV стадии адекватным считается комплексное лечение, включающее операцию, химиотерапию и (или) дистанционное облучение таза и брюшной полости. У большинства больных лечение предпочтительнее начинать с операции, при асците и гидротораксе — с полихимиотерапии (желательно введение препаратов в брюшную и плевральную полости). При выполнении операции исходят из принципов циторедуктивной хирургии, т.е. стремятся к максимальному удалению основных опухолевых масс и метастазов с тем, чтобы создать лучшие условия для последующей химиотерапии и лучевой терапии. С этой целью осуществляют надвлагалищную ампутацию или экстирпацию матки с удалением ее придатков, большого сальника и отдельных метастатических узлов. Монохимиотерапия (назначение циклофосфана, тиофосфамида, фторурацила, метотрексата или другого противоопухолевого средства) эффективна у 35—65% больных, она позволяет обеспечить ремиссию длительностью от 10 до 14 мес. Лучшие результаты дает полихимиотерапия, при которой чаще используют сочетания циклофосфана, метотрексата и фторурацила или циклофосфана, адриамицина и цисплатина. Полихимиотерапия продолжается не менее 1 года. После этого решают вопрос о повторной лапаротомии, которая позволяет объективно подтвердить ремиссию и прервать химиотерапию, осуществить повторную циторедуктивную операцию: уточнить дальнейший план лечения.
Одним из перспективных направлений лечения распространенного рака Я. является облучение таза и брюшной полости после операции с помощью техники «движущихся полос», в результате чего показатель 5-летней выживаемости больных раком яичника III стадии повышается до 40%. Разрабатываются методики применения связанных с радионуклидами моноклональных антител, позволяющие уточнить локализацию и степень распространения прогрессирующей опухоли и одновременно осуществить избирательное цитотоксическое воздействие.
В последние годы в связи с обнаружением в аденокарциномах Я. цитоплазматических рецепторов прогестерона и эстрадиола для лечения больных раком Я. начали применять гормональные препараты. Наиболее целесообразным признано сочетание синтетических прогестинов (например, оксипрогестерона капронат) с антиэстрогенами (тамоксифен). Гормонотерапия не заменяет традиционных методов лечения, а дополняет их, она наиболее эффективна у больных с высокодифференцированными эндометриоидными аденокарциномами. Иммунотерапия рака Я. пока находится в фазе клинических испытаний, перспективными направлениями считают применение LAK-клеток (активированных лимфокинами киллеров), внутрибрюшное введение интерлейкина 2 и рекомбинантного α-интерферона.
Прогноз при раке Я. зависит от биологических свойств опухоли (гистотип, степень дифференцировки, содержание рецепторов эстрадиола и прогестерона), степени распространения процесса и адекватности проведенного лечения. Показатели 5-летней выживаемости при раке яичника I стадии составляют 60—70%; II стадии — 40—50%, III стадии — 10—40%, IV стадии — 2—7%. Несмотря на усовершенствование всех компонентов комбинированного лечения, эти показатели не имеют тенденции к заметному увеличению. Поэтому ключом к проблеме рака Я. является разработка новых подходов к его ранней диагностике. Важное значение придают выявлению женщин, имеющих факторы риска развития рака Я., которые должны находиться под наблюдением гинеколога (осмотры не реже 1 раза в 6 мес.) и при необходимости обследоваться в условиях стационара. Реальным направлением предупреждения рака яичника является своевременное выявление и оперативное лечение доброкачественных опухолей этого органа.
Пограничные эпителиальные опухоли Я. занимают промежуточное положение между доброкачественными и злокачественными опухолями. В связи с тем, что пограничные эпителиальные опухоли Я. обладают признаками злокачественности, некоторые авторы называют их карциномами низкой степени злокачественности. Однако прогностическая оценка этих опухолей окончательно не уточнена.
Диагноз пограничной эпителиальной опухоли Я. устанавливается при гистологическом исследовании многочисленных срезов опухоли. Лечение оперативное: экстирпация матки с придатками и оментэктомия. У молодых женщин, желающих сохранить детородную функцию, допустимо удаление опухоли Я. и большого сальника. Если определяются прорастание капсулы опухоли или имплантационные метастазы после операции проводят несколько курсов полихимиотерапии.
Герминогенные опухоли
Среди герминогенных опухолей Я. чаще встречаются зрелые тератомы (дермоидные кисты) — доброкачественные опухоли, состоящие из различных тканей организма в стадии завершенной дифференцировки (кожи, жировой ткани, волос, нервной ткани, костей зубов), заключенных в слизеобразную массу, и покрытые плотной толстостенной капсулой. Опухоль обычно односторонняя, растет медленно, больших размеров не достигает. Обнаруживается, как правило, у молодых женщин и девушек в периоде полового созревания.
Клинические проявления обусловлены размерами опухоли. Часто происходит перекрут ножки опухоли, сопровождающийся симптомами острого живота. При гинекологическом исследовании дермоидные кисты пальпируются сбоку и кпереди от матки. Лечение оперативное — удаление опухоли с оставлением здоровой ткани Я. Прогноз благоприятный.
К наиболее распространенным герминогенным злокачественным опухолям Я. относят дисгерминому, незрелую тератому и хорионэпителиому (см. Трофобластическая болезнь) Гистогенез дисгерминомы недостаточно изучен. Опухоль в большинстве случаев односторонняя, величина ее колеблется в значительных пределах, нередко опухоль прорастает капсулу и срастается с окружающими тканями. В ткани опухоли часто наблюдаются кровоизлияния. Опухоль состоит из больших четко очерченных клеток с крупными ядрами. Иногда в ней определяются многоядерные гигантские клетки типа клеток Пирогова — Лангханса, лимфоцитарная инфильтрация стромы. Метастазирование происходит преимущественно лимфогенным путем.
Дисгерминома развивается у девушек и молодых женщин. Клинически может проявляться болями в низу живота, иногда (например, при кровоизлиянии в опухоль) острыми. Диагноз основывается на результатах гинекологического, ультразвукового и гистологического исследований.
У больных молодого возраста при небольшой опухоли, не прорастающей капсулу, допускается удаление пораженного Я. и большого сальника с последующей химиотерапией (6—8 г циклофосфана на курс). В последующие 3 года рекомендуется профилактическая химиотерапия. В остальных случаях проводят радикальную операцию (удаление матки с придатками) и химиотерапию. Прогноз при адекватном лечении относительно благоприятный.
Незрелые тератомы содержат недифференцированные элементы производных всех трех зародышевых листков. Развиваются у молодых женщин, отличаются быстрым ростом и злокачественным течением. Метастазируют по лимфатическим и кровеносным сосудам. Первыми симптомами являются боли в низу живота, слабость, нередко асцит. Диагноз, как и при других опухолях Я., устанавливают на основании результатов гинекологического, ультразвукового и гистологического исследований. Лечение оперативное (удаление матки и ее придатков) с последующей полихимиотерапией. Прогноз неблагоприятный.
Опухоли стромы полового тяжа
Опухоли стромы половою тяжа относят к гормонопродуцирующим опухолям. Они делятся на феминизирующие (секретирующие летрогены) и вирилизирующие (секретирующие андрогены).
Феминизирующие опухоли Я. включают гранулезоклеточные, текаклеточные (текомы) и смешанные (гранулезотекаклеточные) опухоли. Гранулезоклеточная опухоль развивается из гранулезных клеток атрезирующихся фолликулов Я. Опухоль, как правило, односторонняя, диаметр ее варьирует от 0,2—0,3 см до 20 см (чаще не превышает 10 см). Опухоль покрыта плотной гладкой капсулой, имеет мягкую консистенцию, на разрезе в ней определяются кистозные полости, солидные структуры, нередко окрашенные в желтоватый цвет (лютеинизация), очаги кровоизлияний.
Текаклеточная опухоль образуется из текаклеток, не достигает больших размеров (обычно ее диаметр не более 8 см), имеет плотную консистенцию, часто повторяет форму Я. На разрезе в опухоли определяются солидные структуры интенсивно-желтого цвета (рис. 6). Гранулезотекаклеточные опухоли состоят из гранулезных клеток и текаклеток.
Все три типа феминизирующих опухолей Я. чаще развиваются в постменопаузе, реже в первое десятилетие жизни до наступления менархе. В репродуктивном возрасте эти опухоли возникают редко. У многих больных с феминизирующими опухолями Я. выявляют миомы матки, фолликулярные кисты Я. и различные гиперпластические процессы в эндометрии (железисто-кистозную гиперплазию, атипическую гиперплазию, аденокарциному).
Клинические проявления феминизирующих опухолей Я. зависят от возраста, в котором они развиваются. У девочек первого десятилетия жизни наблюдается преждевременное половое развитие: увеличиваются наружные и внутренние половые органы, молочные железы: появляются волосы на лобке; начинаются менструальноподобные ациклические выделения. У женщин репродуктивного возраста возникают ациклические маточные кровотечения, сходные с дисфункциональными. В постменопаузе появляются менструальноподобные выделения в связи с гиперпластическими изменениями эндометрия, вследствие гиперэстрогении наблюдаются признаки «омоложения»: повышается тургор кожи, нагрубают молочные железы, исчезают атрофические изменения внутренних и наружных половых органов, появляется либидо.
Большинство феминизирующих опухолей Я. (75—80%) являются доброкачественными. Но даже при отсутствии гистологических признаков злокачественности могут возникать метастазы на серозном покрове органов брюшной полости, париетальной брюшине, сальнике и рецидивы опухоли через 5—30 лет после ее удаления.
Диагноз феминизирующих опухолей Я. у девочек первого десятилетия жизни и женщин в постменопаузе в связи с характерной клинической симптоматикой не сложен. Его подтверждает обнаружение увеличенного Я. (более 4 см на ультразвукой сканограмме). Вспомогательное диагностическое значение имеет выявление значительно превышающего возрастную норму содержания эстрогенов в крови и моче, что указывает на автономную секрецию этих гормонов.
В репродуктивном возрасте феминизирующую опухоль Я. необходимо дифференцировать с заболеваниями, проявляющимися маточными кровотечениями, особенно ациклическими: дисфункциональными маточными кровотечениями, миомой матки, наружным и внутренним эндометриозом. Заподозрить феминизирующую опухоль Я. можно при наличии у женщин с дисфункциональными маточными кровотечениями рецидивирующих гиперпластических процессов в эндометрии, особенно в случае неэффективности гормональной терапии. Решающее значение в диагностике имеет ультразвуковое исследование, позволяющее определить величину и структуру яичника.
Лечение феминизирующих опухолей Я. оперативное. У девочек и молодых женщин допустимо удаление только пораженного Я., в климактерическом периоде и в постменопаузе необходима пангистерэктомия.
Прогноз устанавливается после гистологического исследования опухоли. Учитывая возможность рецидивов и метастазов в отдаленные сроки после операции, больные должны в течение всей жизни находиться под наблюдением гинеколога-онколога.
Вирилизирующие опухоли Я. — андробластомы — возникают из клеток Сертоли и (или) клеток Лейдига. Опухоль из клеток Сертоли — доброкачественная, состоит из высокодифференцированных клеток. Наряду с андрогенами секретирует эстрогены. что приводит к появлению на фоне вирилизации нерезко выраженных гиперпластических процессов в эндометрии. Опухоль обычно не превышает 10 см в диаметре, окружена плотной капсулой, на разрезе имеет дольчатое солидное строение, желтоватую окраску. Опухоль из клеток Сертоли и клеток Лейдига, как правило, небольшая (не более 5—6 см в диаметре), мягкой консистенции, не имеет капсулы, на разрезе напоминает незрелые или крипторхичные яички. Опухоль может быть злокачественной и доброкачественной в зависимости от степени ее дифференцировки. Опухоль из клеток Лейдига встречается редко. Развивается в области ворот Я. в виде отграниченного, не имеющего капсулы, желтоватого на разрезе узла диаметром не более 10 см. В большинстве случаев доброкачественная.
Андробластомы наблюдаются чаще у молодых женщин. Клиническая картина обусловлена способностью опухолей секретировать андрогены, под влиянием которых происходит дефеминизация женского организма: нарушаются, а затем прекращаются менструации, увеличивается клитор, оволосение приобретает вирильные черты (рост волос по мужскому типу на лице, туловище, конечностях), грубеет голос, у пожилых женщин часто наблюдается облысение (см. Вирильный синдром). Как правило, первым симптомом болезни у женщин репродуктивного возраста является олигоменорея, затем наступает аменорея.
Подобная симптоматика возникает и при адренобластоме (гипернефроме) — опухоли Я. из эктопической ткани коры надпочечников возникающей в репродуктивном возрасте, редко до начала периода полового созревания и в постменопаузе.
Диагноз вирилизирующей опухоли Я. подтверждает ультразвуковое исследование, выявляющее увеличение Я., а также повышенный уровень тестостерона в крови и 17-кетостероидов в моче, остающийся высоким и после введения дексаметазона.
Дифференциальный диагноз вирилизирующих опухолей Я. с адреногенитальным синдромом и вирилизирующими опухолями надпочечников основывается на результатах томографии надпочечников в условиях пневморетроперитонеума, компьютерной томографии и ультразвукового исследования.
Лечение вирилизирующих опухолей Я. оперативное: удаление пораженного Я. или (в возрасте старше 50 лет) удаление матки и ее придатков.
Прогноз определяют после гистологического исследования опухоли. После операции симптомы вирилизации исчезают, у женщин репродуктивного возраста восстанавливается менструальный цикл.
Метастатические опухоли
В Я. чаще встречаются метастазы рака органов желудочно-кишечного тракта, молочной железы, эндометрия. Наибольшее клиническое значение имеет метастатическая опухоль Крукенберга, состоящая из перстневидных клеток со слизистым содержимым и «саркомоподобной» стромы. По размерам опухоль Крукенберга часто во много раз больше первичного очага рака, который иногда к моменту обнаружения опухоли в Я. остается нераспознанным. Первичная опухоль располагается чаще в желудке, реже в другом органе желудочно-кишечного тракта. В 70—90% случаев опухоль Крукенберга двусторонняя. По клиническим проявлениям она сходна с первичным раком Я. У некоторых больных наблюдается аменорея, что связывают с наличием в опухоли гормонально-активных лютеинизированных стромальных клеток. Диагноз подтверждают результаты гистологического исследования опухоли и обнаружение первичного очага в другом органе. Лечение и прогноз зависят от основного заболевания.
Опухолевидные процессы
Наиболее распространены фолликулярная киста Я. и киста желтого тела, Паровариальная киста, эндометриоидная киста Я. (см. Эндометриоз), множественные фолликулярные кисты Я., или Поликистозные яичники; оофорит — воспаление Я., которое часто сочетается с воспалением маточной трубы и сопровождается формированием опухолевидного конгломерата — тубоовариального образования (см. Сальпингоофорит). Другие опухолевидные процессы Я. — гиперплазия стремы и гипертекоз, массивный отек, простые кисты, поверхностные эпителиальные кисты-включения и, особенно, лютеома беременности — встречаются редко. Множественные лютеинизированные фолликулярные кисты и желтые тела относят к ятрогенным болезням, возникающим в результате применения неадекватно больших доз препаратов, стимулирующих овуляцию (см. выше — Синдром гиперстимуляции Я.).
Фолликулярная киста Я. формируется в результате скопления фолликулярной жидкости в неовулировавшем фолликуле, чаще наблюдается в периоде полового созревания и у молодых женщин. Представляет собой тонкостенное однокамерное образование, диаметр которого редко превышает 8 см (рис. 7). По мере увеличения кисты клетки, выстилающие внутреннюю поверхность ее стенки, атрофируются. Небольшие фолликулярные кисты, выстланные гранулезными клетками, обладают умеренной гормональной активностью.
Фолликулярные кисты диаметром до 4—6 см клинически часто не проявляются. При гормонально-активных кистах возможны гиперэстрогения и обусловленные ею нарушения менструального цикла: ациклические маточные кровотечения у женщин репродуктивного возраста или преждевременное половое развитие у девочек первого десятилетия жизни. При диаметре фолликулярной кисты 8 см и более может произойти перекрут ножки кисты, сопровождающийся нарушением кровообращения и некрозом ткани Я., и (или) разрыв кисты. В этих случаях развивается картина острого живота.
Диагноз фолликулярной кисты Я. устанавливают на основании клинических проявлений, данных гинекологического и ультразвукового исследований. При гинекологическом исследовании (влагалищно-брюшностеночном, прямокишечно-брюшностеночном) спереди и сбоку от матки пальпируется опухолевидное образование туго-эластической консистенции с гладкой поверхностью, в большинстве случаев подвижное, малоболезненное. На ультразвуковой сканограмме фолликулярная киста представляет собой однокамерное округлое образование с тонкими стенками и однородным содержимым.
Больные с фолликулярными кистами диаметром до 8 см подлежат динамическому наблюдению с повторным ультразвуковым исследованием. Как правило, в течение 11/2—2 мес. происходит обратное развитие кисты. Для его ускорения применяют эстроген-гестагенные препараты (овидон, нон-овлон, бисекурин и др.) с 5-го по 25-й день менструального цикла в течение 2—3 циклов. При диаметре фолликулярной кисты 8 см и более показано вылущивание кисты и ушивание ее стенки или резекция Я. В последние годы эти операции производят во время лапароскопии. При перекруте ножки кисты Я., разрыве Я. оперативное вмешательство осуществляется в экстренном порядке, в случае нарушения кровообращения в Я. его удаляют. Прогноз благоприятный.
Киста желтого тела образуется на месте нерегрессировавшего желтого тела, в центре которого в результате нарушения кровообращения накапливается геморрагическая жидкость. Диаметр кисты обычно не превышает 6—8 см. Киста желтого тела, как правило, протекает бессимптомно и подвергается обратному развитию в течение 2—3 мес. Осложнениями являются перекрут ножки кисты и разрыв кисты в результате кровоизлияния в ее полость, сопровождающиеся картиной острого живота. При гинекологическом исследовании определяется опухолевидное образование в области Я., которое на ультразвуковой сканограмме имеет такое же строение, как фолликулярная киста, иногда в кисте желтого тела выявляется мелкодисперсная взвесь (кровь).
Больные с бессимптомными небольшими кистами желтого тела (диаметром до 6—8 см) наблюдаются гинекологом в течение 2—3 мес. При кистах большего размера, а также при разрыве кисты или перекруте ее ножки проводится оперативное лечение. Вылущивание кисты и ушивание ее стенки, резекцию Я. в пределах здоровых тканей в последние годы выполняют во время лапароскопии. В случае некротических изменений яичника при перекруте ножки кисты производятся лапаротомия и удаление яичника.
Гиперплазии стремы яичника и гипертекоз относятся к гиперпластическим процессам. Гиперплазия стремы Я. наблюдается преимущественно у женщин старше 50 лет. Характеризуется очаговой или диффузной пролиферацией клеток стремы Я., в которых образуются андрогены, превращающиеся при ароматизации в эстрогены (эстрон и эстрадиол). Несвойственный возрасту повышенный уровень эстрогенов нередко вызывает гиперплазию эндометрия и маточные кровотечения (как правило, рецидивирующие). При гинекологическом исследовании отмечают незначительное диффузное увеличение одного или обоих Я., часто размеры Я. остаются нормальными. На ультразвуковых сканограммах длина Я. не превышает 5 см, ширина — 3 см, структура Я. гомогенная и гиперэхогенная. Диагноз устанавливают только на основании результатов гистологического исследования Я. Определенное значение в диагностике имеют указания на рецидивирующую гиперплазию эндометрия, не поддающуюся гормональной терапии. В связи с тем, что при гиперплазии стромы Я. высок риск развития рака эндометрия, рекомендуется операция — удаление одного или обоих яичников.
При гипертекозе и гиперплазированной строме Я. образуются очаговые скопления лютеинизированных клеток, при макроскопическом исследовании Я. на разрезе имеющие вид желтоватых очажков. По клиническим проявлениям гипертекоз напоминает болезнь поликистозных Я. Однако при гипертекозе более выражены симптомы вирилизации, отмечаются значительный гипертрихоз, атрофия молочных желез, огрубение голоса, аменорея. При гинекологическом исследовании выявляют равномерно увеличенные (до 6 см в длину и 4 см в ширину) плотные Я. На ультразвуковых сканограммах структура их гиперэхогенная и гомогенная. Диагноз может быть установлен только при гистологическом исследовании Я., до проведения которого больные обычно наблюдаются гинекологом по поводу болезни поликистозных Я. Лечение, как и при болезни поликистозных Я., оперативное. Однако клиновидная резекция Я. мало эффективна.
Массивный отек яичника возникает в результате нарушения кровообращения при частичном или полном перекруте брыжейки Я. может сопровождаться некрозом Я., разрывом его капсулы. Встречается у молодых женщин. Клинически проявляется симптомами острого живота. При гинекологическом исследовании обнаруживают резко болезненный увеличенный Я. (не более чем до 10 см в диаметре). Больные обычно направляют на операцию с диагнозом перекрут ножки кисты или опухоли Я. При массивном отеке Я. показана овариэктомия.
Простые кисты яичника — кистозные образования, внутренняя поверхность которых лишена эпителиальной выстилки, — могут развиваться из фолликулярных кист Я. и небольших кистом. Диаметр простых кист Я. обычно не превышает 6—10 см. Клинически они не проявляются. При гинекологическом исследовании отмечают небольшое увеличение одного Я., при ультразвуковом — такие же изменения, как при фолликулярной кисте Я. или кисте желтого тела. Как правило, больных направляют на операцию с диагнозом киста или опухоль Я. Истинный диагноз устанавливают только при гистологическом исследовании. Лечение оперативное.
Поверхностные эпителиальные кисты-включения представляют собой ретенционные образования из покрывающего Я. зародышевого эпителия, возникающие в старческом возрасте. Размеры их не превышают 2—3 см. Клинически эти кисты не проявляются и прижизненно не диагностируются.
Лютеома беременности — опухолевидное образование Я., возникающее вследствие гипертрофии и гиперплазии лютеинизированных текаклеток в последнем триместре беременности. Полагают, что причиной развития лютеомы является стимуляция клеток желтого тела беременности хорионическим гонадотропином. Клинически лютеома не проявляется, обнаруживается случайно во время кесарева сечения. После родов лютеома регрессирует, лечения не требует.
ОПЕРАЦИИ
Различают два типа операций: сберегающие ткань Я. и радикальные. К сберегающим ткань Я. операциям относят ушивание ткани Я. (например, при апоплексии Я.); вылущивание кист с последующим ушиванием ткани Я.; резекцию (удаление части Я.), в том числе клиновидную, производимую при поликистозных Я. Радикальную операцию — удаление Я., или овариэктомию, — выполняют главным образом при перекруте ножки кисты Я. с некрозом его ткани, при опухолях Я. Двусторонняя овариэктомия — см. Кастрация.
Библиогр.: Бабичев В.Н. Нейрогормональная регуляция овариального цикла, М., 1984; Бохман Я.В. Руководство по онкогинекологии. Л., 1989; Волкова О.В. Функциональная морфология женской репродуктивной системы. М., 1983; Гормонотерапия, под ред. X. Шамбаха и др., пер. с нем., М., 1988; Дильман В.М. Эндокринологическая онкология, Л., 1983; Карлсон Б.М. Основы эмбриологии по Пэттену, пер. с англ., т. 1, с. 60, т. 2, с. 168, М., 1983; Краевская И.С. Рак яичника. М., 1978; Нечаева И.Д. Опухоли яичников. Л., 1987; Селезнева Н.Д. и Железнов Б.И. Доброкачественные опухоли яичников. М., 1982; Симпсон Дж. Л. и др. Генетика в акушерстве и гинекологии пер. с англ. М., 1985.
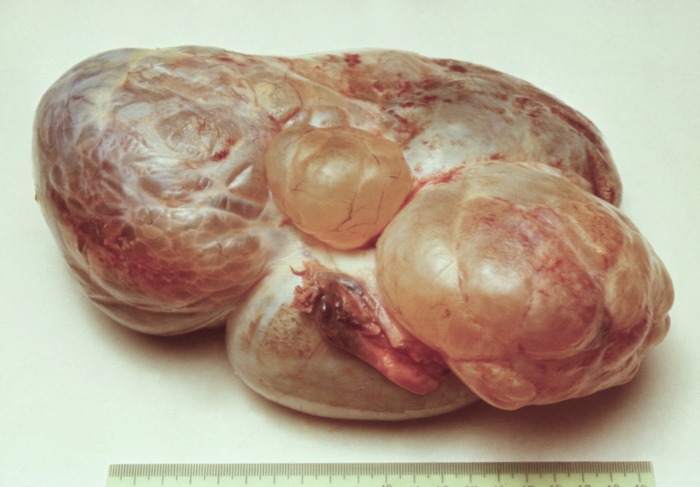
Рис. 4. Многокамерная серозная кистома (операционный препарат, масса опухоли 5300 г).
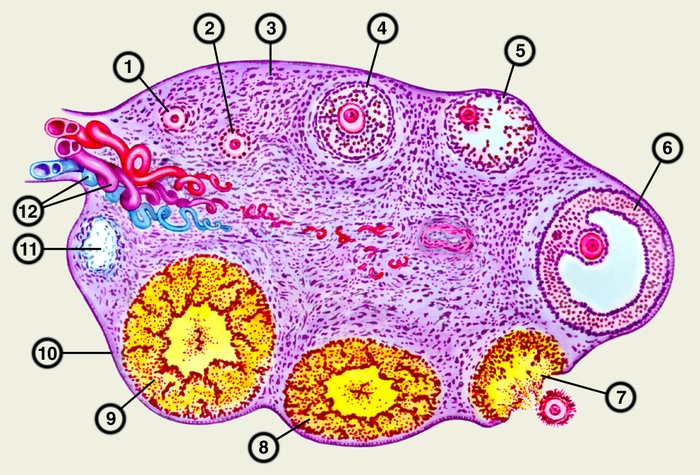
Рис. 2. Схематическое изображение микроскопического строения яичника: 1 — примордиальные фолликулы; 2 — преантральные фолликулы; 3 — строма яичника; 4 антральный фолликул; 5 — атретический фолликул; 6 — преовуляторный фолликул; 7 — овуляция; 8 — формирующееся желтое тело; 9 — зрелое желтое тело; 10 — покровный эпителий; 11 — беловатое тело; 12 — кровеносные сосуды в воротах яичника.
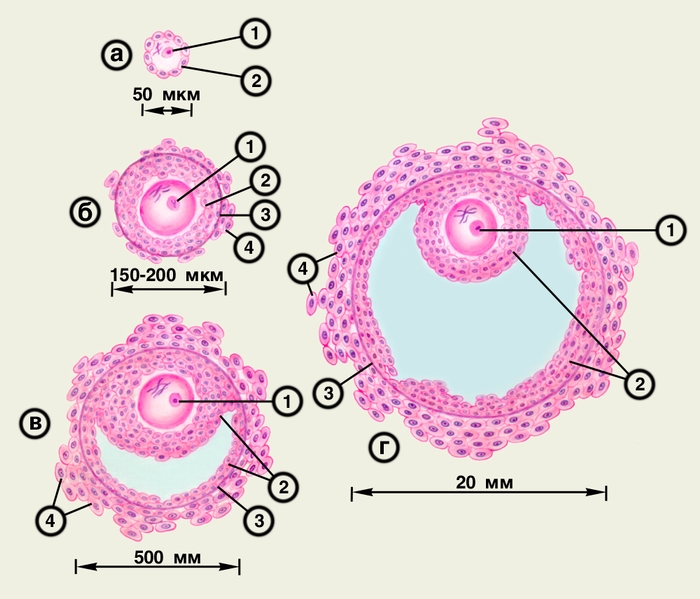
Рис. 3. Различные стадии развития фолликула яичника: а — примордиальный фолликул; б — преантральный фолликул; в — антральный фолликул; г — преовуляторный фолликул (1 — ооцит, 2 — гранулезные клетки; 3 — базальная мембрана; 4 — текаклетки).
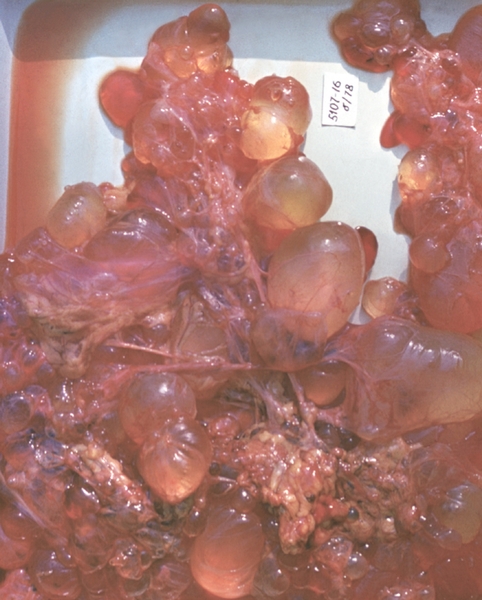
Рис. 5. Муцинозная цистаденома, состоящая из множества долек, наполненных слизистым содержимым (операционный препарат).
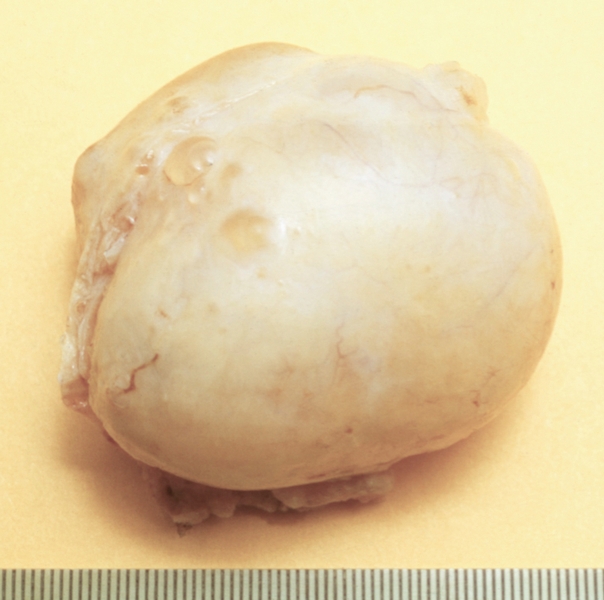
Рис. 7. Фолликулярная киста яичника (операционный препарат).
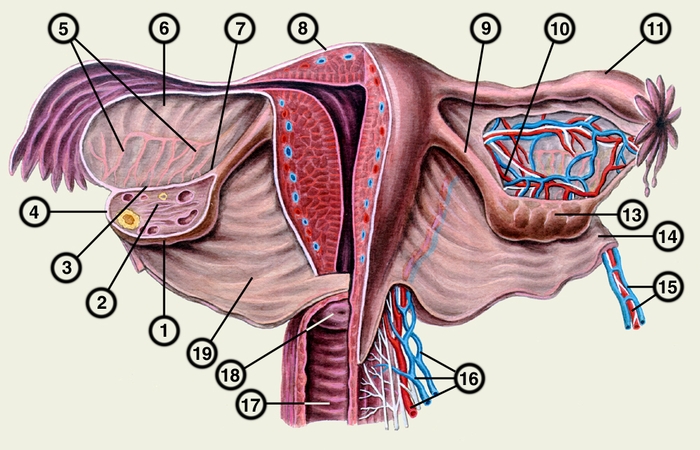
Рис. 1. Схематическое изображение яичников, маточных труб, матки и влагалища (вид сзади; левые яичник и маточная труба, левая половина матки и влагалища вскрыты, брюшина справа между маточной трубой и яичником частично удалена): 1 — свободный край яичника; 2 — строма яичника; 3 — брыжеечный край яичника, 4 — трубный конец яичника; 5 — придаток яичника (epoophoron); 6 — брыжейка маточной трубы; 7 — маточный конец яичника; 8 — дно матки; 9 — собственная связка правого яичника; 10 — яичниковая ветвь маточной артерии; 11 — маточная труба; 12 — нервные волокна, иннервирующие яичник; 13 — яичник; 14 — связка, подвешивающая яичник; 15 — яичниковые артерия и вены; 16 — маточные артерия и вены; 17 — влагалище; 18 — шейка матки; 19 — широкая связка матки.
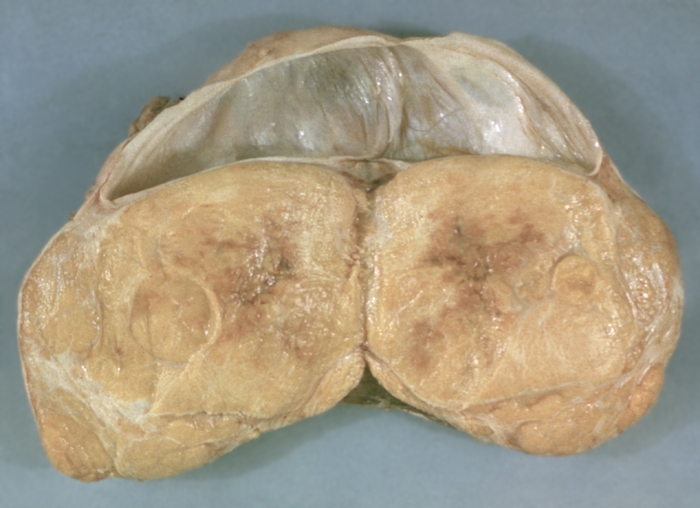
Рис. 6. Текаклеточная опухоль яичника (макропрепарат, разрез).
Значения в других словарях
- Яичники — (ovaria) животных и человека, женские половые железы, в которых образуются и созревают половые клетки — яйца (См. Яйцо). В процессе индивидуального развития первичные половые, или зачатковые... Большая советская энциклопедия
- Яичники — Парная женская половая железа, расположенная на боковой стенке малого таза, сбоку и кзади от матки. Имеют миндалевидную форму, длина их в среднем 4 см, ширина 2, толщина 1,5 см. Сексологическая энциклопедия
- яичники — Женские половые железы, в которых формируются яйцеклетки и секретируются половые гормоны, преимущественно эстрогены. У губок – это скопление яйцеклеток, у остальных животных – всё более обособляющийся и усложняющийся орган. Биология. Современная энциклопедия
- яичники — (ovaria), женские половые железы смешанной секреции, в к-рых образуются и созревают половые клетки — яйца. Как правило, у двусторонне-симметричных животных Я. представлены одной или неск. парами (у животных с сегментиров. телом могут быть во мн. Биологический энциклопедический словарь
